腎臓内科外来・腎臓検診
当院では腎臓内科専門医による診療を行っています。
腎臓は体内の環境を一定に保つための臓器で、握りこぶしの1.5倍くらいの大きさで空豆のような形をしていて背中の両側にあります。
腎臓は体の中で発生した老廃物や過剰に取り過ぎたミネラルを尿という形で排泄する機能をもつほか、骨の健康や貧血にならない様にホルモンの分泌も行っています。
腎機能が悪化すると生命を維持することができなくなるため、腎臓機能の代替(だいたい)療法として、透析や移植をうけないといけなくなります。
昨今、この腎臓の機能が悪化する患者さんが増加しており、本邦でも世界的にも大きな社会問題となっています。
腎臓は知らない間に悪くなってゆくことも多く、最近では、テレビやラジオのCMでも「腎臓は沈黙の臓器」なんて、少しでも腎臓病の患者さんを減らしたり、早期発見したり、悪化を防ぐための腎臓病や腎臓病検診の啓発CMが流れています。
また、平成30年からは、市町村や企業で行われている定期健康診断の項目に腎臓機能を調べる尿素窒素やクレアチニン、eGFR(イー・ジーエフアール)などの項目が追加されました。
これによって腎臓病を早期に発見し、治療に繋げることができるようになってきました。
しかし、腎臓内科を専門とするクリニックは多くありません。
当院では専門的な知識と技術を生かして、腎臓の障害を正しく評価し、患者さん一人一人に則した最善の、一歩進んだ治療法を一緒に考えてゆきます。
腎臓とは - 腎臓の場所や形、機能など -
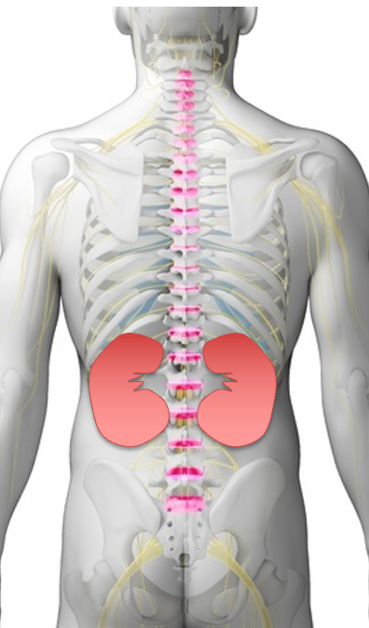
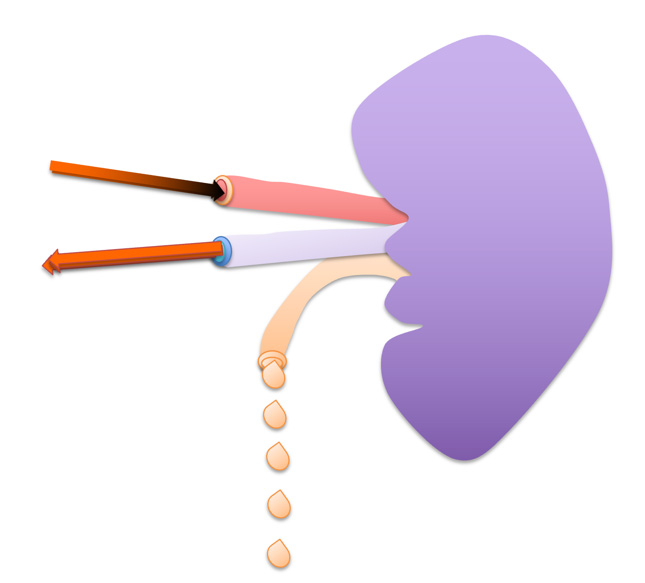
腎臓は人体の背中側にある左右一対の空豆型をした臓器です。
腹部を上下に貫く大動脈からの枝が中心(腎門部)から入っており、同じ部位から静脈と尿管がでており、尿管は膀胱へと繋がります。血液は動脈から腎臓に送られ、静脈から戻りますが、その一部が尿となって尿管から膀胱を経て、尿として体外へ排出されます。
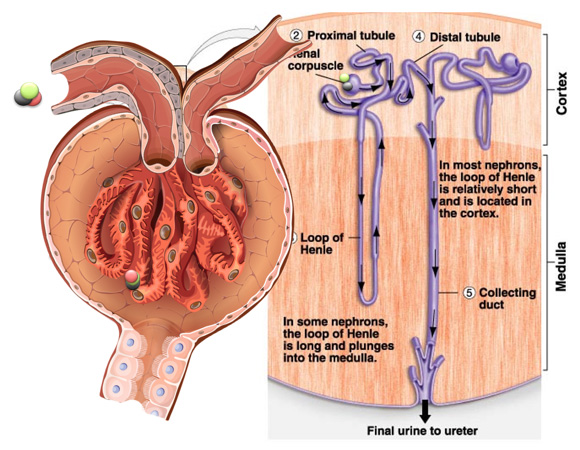
具体的には、腎門から入った腎動脈は枝分かれしながら放射状に広がり、太さも徐々に細くなってゆきます。
最終的に腎臓の表面近くに細くなった動脈は届きますが、そこで細い動脈は毛糸の玉の様に小さく丸まった構造を作ります。
この構造は「糸球体」と呼ばれ、分岐した血管の数だけおよそ70万〜100万個ひとつの腎臓に含まれています。
この糸球体が血液を濾過して尿のもとを作っており、成人の1日の尿量は1,000〜1,500ml程となります。
腎臓の機能がなぜわるくなるのか
腎臓の機能が悪くなる原因は数多くあります。
腎機能が悪化すると最終的には透析や移植が必要となりますが、この最も悪化した状態を末期腎不全と言います(End-Stage kidney disease; ESKD)。
2022年の日本透析医学会のHPによると腎機能が悪化し、最終的に血液透析となった人は全国で36万人を超えており、その第1位の原因は現在、糖尿病です。
糖尿病では血管の病気を起こすため、腎臓の中を通る多くの血管や先ほど述べた糸球体が破壊されて腎機能が低下します。
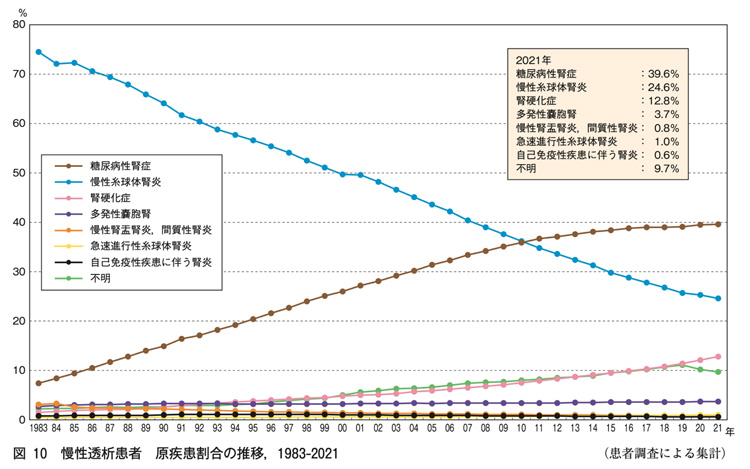
第2位の原因は「糸球体腎炎」と呼ばれる病気です。
この病気には、体の免疫機能が関連し糸球体そのものに炎症が発生し、糸球体が潰れてゆき、腎機能が悪化します。
第3位は腎硬化症と呼ばれる病気であり、これは、加齢(年をとること)や高血圧、コレステロールロールが高いことなどによって生じる全身の動脈硬化が腎臓の中でも生じて腎臓の正常な血管の構造が破壊されることによって腎機能が悪化します。
そのほか、多発性嚢胞腎などの先天的(遺伝などによって生じる)な病気や薬剤による腎臓病、膠原病や血管炎など他の全身疾患によって腎臓が巻き込まれることによって悪化する病気が原因として知られています。
さらに詳しく知りたい方へ
代表的な腎臓病の種類
日常的に時々問題となる代表的な腎臓病のいくつかについてここで説明します。
1)急性腎不全(急性腎障害)
短期間(1日、あるいは数日)のうちに急激に腎機能が悪化する病気です。悪化の度合いには診断基準が示されています。
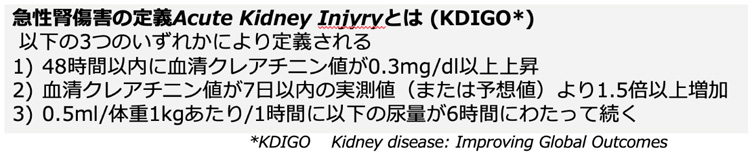

急性の腎不全を放置すると、透析など代替療法が必要となる末期腎不全に至ることがあります。また、急激な水分の蓄積が起こることや、ミネラルバランスが崩れること、尿毒素が蓄積することによって、死亡することもあります。
他の病気で入院している患者さんでも、急激に腎機能が悪化することもあり、急性腎不全を合併した患者さんは、合併していない患者さんに比べて明らかに命の危険が高くなることが知られています。
腎臓は尿を作る機能をもっていますので急に腎臓が悪くなると、尿が出なくなるイメージですが、尿が出ていても腎不全になっていることがあり、採血検査によるチェックは必須です。
急性腎不全になりやすい人はどんな人か?というのは、統計的にわかっています。※図参照
高齢者、性別では男性、高血圧の人、糖尿病の人、心機能の悪い人、肝機能の悪い人、そして、蛋白尿や既存の腎臓病、腎機能の低下がある人です。もともと腎臓が悪い人はさらに急性の腎不全になりやすいということになります。
そして、最近では、慢性腎臓病(慢性腎不全)に進む患者さんも、ゆっくり直線的に腎臓の機能が悪化するよりも、頻繁に急性の腎不全を繰り返すことで階段状にわるくなってゆくことの方が多いことが示されています。
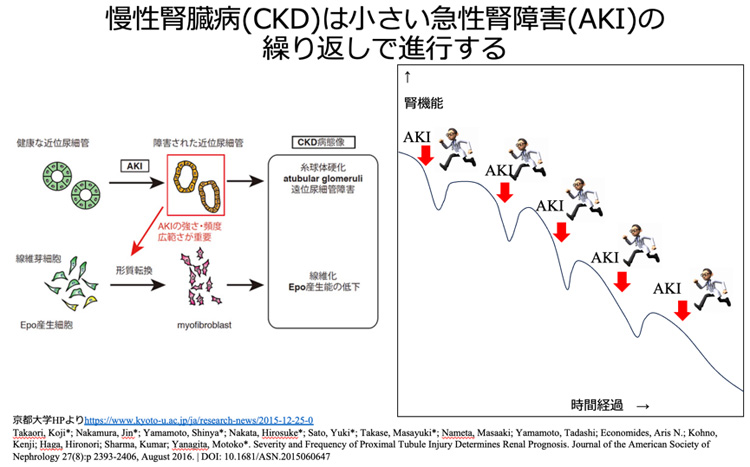
原因を調べるためにも画像診断も必要になります。
急性腎不全は発生プロセスによって大きく以下に示す3つのタイプに分類されています。
1. 腎前性腎不全

血液を濾過する腎臓に充分な量の血液が供給されないことが原因で起こる腎不全です。
炎天下でのマラソンや長期の絶飲食、下痢などの脱水が多くの原因となります。
急性の腎不全の中では、最も多いのがこのタイプの腎不全です。
早期であれば、適切な点滴などを行うことによって回復することが期待されます。
ほかにも、体の中に充分な体液があっても、心臓の病気などで充分に腎臓に血液が供給できなくなると、同様の病態によって腎臓の機能が悪化することがあります。
2. 腎(実質性)腎不全
腎臓の中に強い炎症が発生して起こる腎不全です。
消炎鎮痛薬や抗がん剤、薬剤や化学物質によるアレルギーなどが原因として起こることが多いですが、糸球体腎炎などの腎臓病そのもので急激に腎機能が悪化した場合もこのカテゴリーに分類されます。
腎前性や腎後性の場合と違って、原因が取り除かれてからも腎機能の改善に時間がかかることが多く、改善が難しくそのまま長期の腎不全に至ってしまうことがしばしばあります。
病院に入院して治療をうけている患者さんでしばしば見つかるのがこのタイプの腎不全です。
3. 腎後性腎不全
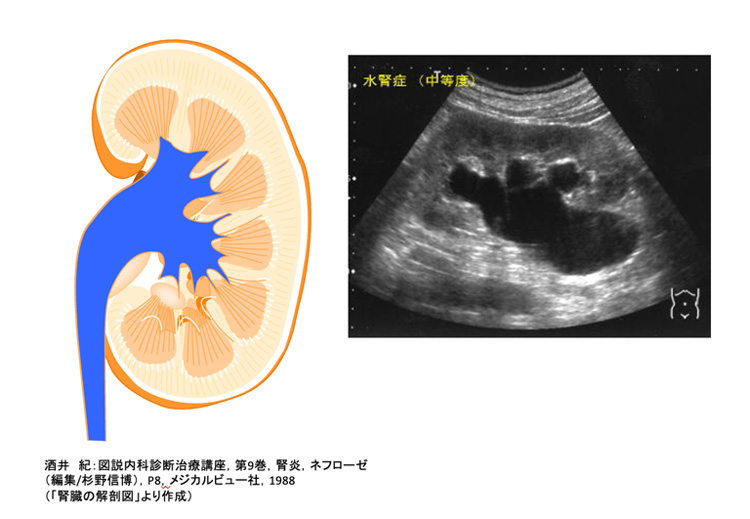
前立腺肥大症や癌、膀胱の腫瘍、腹部の腫瘍などで尿の通り道が塞がれて(閉塞といいます)尿が出なくなって発生する腎不全です。
したがって、このタイプの腎不全では尿量や回数がかなり減り、全くでないこともしばしばあります。
超音波やCTで観察すると腎臓の腎盂という部分や尿管という、腎臓と膀胱を繋ぐ管が大きく拡大していることが観察されます。
もともと前立腺肥大はあるが、尿が出なくなるほどでもないという方が徐々に悪化して出なくなることもありますが、アレルギーや感冒薬などを内服して急激に前立腺が腫脹することもありますので注意が必要です。
治療では、尿道や尿管にカテーテルをいれるなどして、尿の通り道を確保します。
こちらの治療は主に泌尿器科で行われます。
2)慢性腎不全
慢性腎臓病のステージが進んだ状態です。
以前は血液中のクレアチニン値が2.0mg/dlを超えた場合、慢性腎不全と呼ばれていましたが、現在はそのような定義は使われていません。
病状については慢性腎臓病の項をご覧ください。
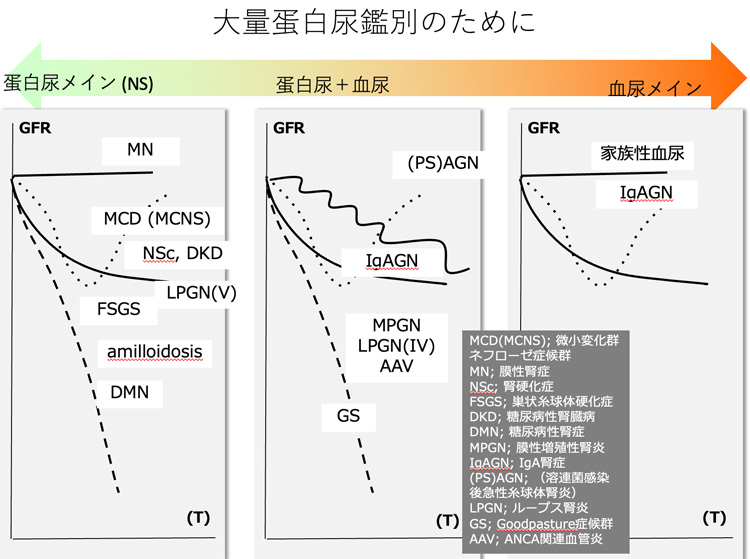
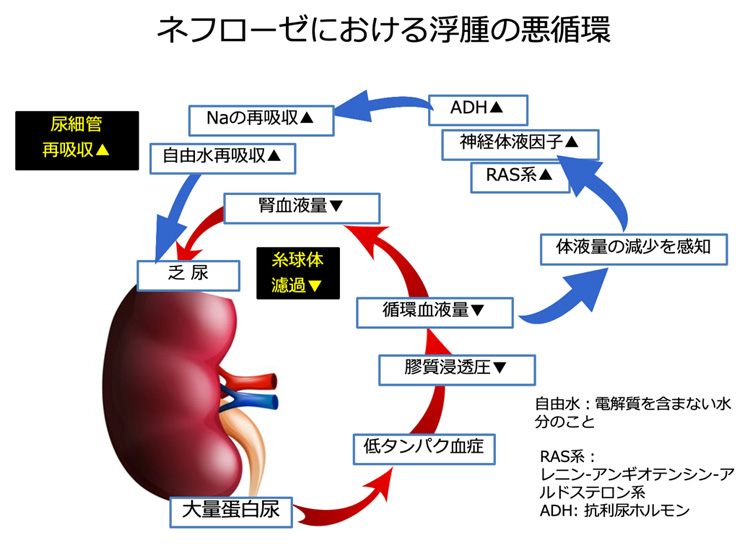
3)ネフローゼ症候群
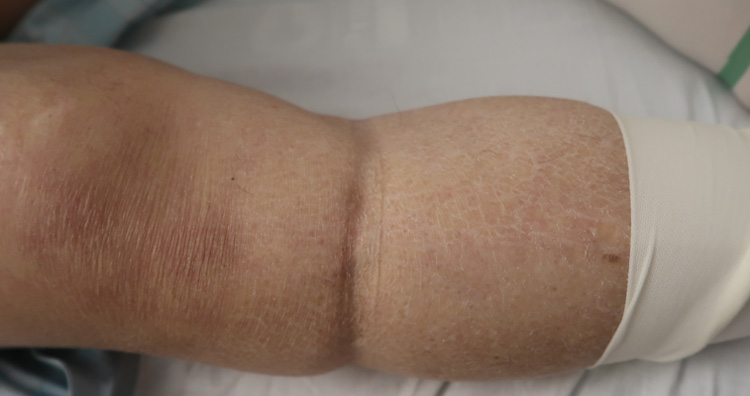
蛋白尿量の増加が高じて、体内で作られる血液中のタンパク質の量を超えて尿中にタンパク質がでてしまうため、血液中のタンパク質の量が減少してしまった状態です。
血管は血液を運ぶための全身に広がるチューブの網を形成していますが、この血管には顕微鏡で確認しないと見えないくらいの隙間が無数に空いています。
血液中のタンパク質は、血液にある程度粘り気を与えるため、隙間があいた血管の中から周囲に漏れ出すことはありませんが(膠質浸透圧といわれます)、血液の中のタンパク質が減少してしまうと、この隙間から容易に血液中の水分が血管の周囲に漏れ出てしまうので、ひどいむくみ(浮腫)を来します。
浮腫が高じると、腎臓に流れてゆく血液の量が減ってしまい、急性腎不全に至ってしまうことがあります。
どのくらい蛋白尿が出て、どのくらい血液中のタンパク質が減るとネフローゼ症候群と呼ばれるかについては、診断基準があります。この基準を満たすと、ネフローゼ症候群と呼ばれます。
ネフローゼ症候群の定義
- 蛋白尿1日3.5g以上が続く
- 血液中のタンパク質の低下(低タンパク血症)
血清総タンパク6.0g/dlまたは血清アルブミン3.0g/dl以下 - 浮腫
- 高脂血症(コレステロール250mg/dl以上)
- 1と2が必須条件
ネフローゼ症候群を起こす病気には以下のようなものがあります。
- 微小変化群ネフローゼ症候群
 何らかの原因で、アレルギーの様に急性に発生するネフローゼ症候群です。
何らかの原因で、アレルギーの様に急性に発生するネフローゼ症候群です。
数日〜数週間のうちに全身の浮腫が高度となり、体重が何キログラムも増え、腎機能も悪くなります。
糖尿病など他の病気に伴って発生してくるネフローゼ症候群をのぞくと、最多の病気です。
とくに小児では最も多く、成人でも若年から高齢者まで広く発生します。
ときに透析が必要となることもあります。
腎臓を詳しく調べても、腫れているだけで、顕微鏡で組織をとって調べても大きな変化はありません。
コルチコステロイドを多く用いることで数日〜数週間のうちに改善することが期待できます。
改善するとタンパクはほぼ完全に認められなくなります。
病気を起こしていても、薬物や治療によって症状がよく抑えられている状態を寛解といいます。
この病気は完全に寛解することが期待できます。
寛解した場合にはコルチコステロイドを減量して、やがて中止することも可能です。
しかし、いったん寛解しても、高い頻度で再発がみられるため、経過を慎重にみておくことが大切です。
また、中にはコルチコステロイドを使用しても改善しない例もあり、こうした患者さんにはステロイドを減量して、蛋白尿を減少させる目的でシクロスポリンという免疫抑制薬を併用することがあります。
何度も再発を繰り返す患者さんには、リツキシマブ(リツキサン®)という薬を点滴で投与することができます。
リツキシマブについては、他項(膠原病)に詳しく解説していますので、そちらを参考にしてください。 - 膜性腎症
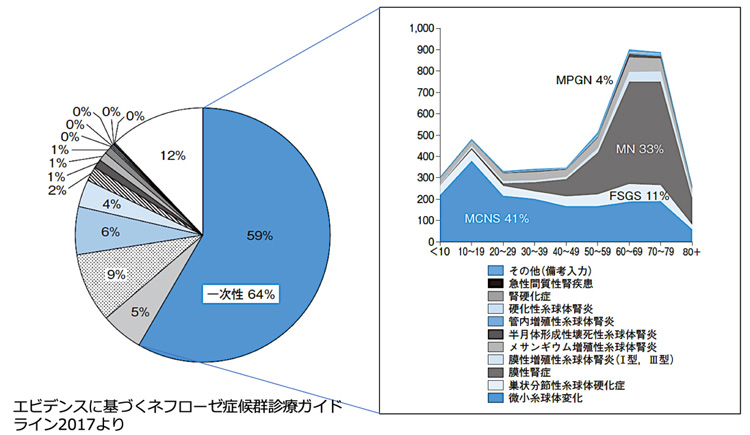 成人、とくに高齢者に多く見られるタイプのネフローゼ症候群の原因となる病気です。
成人、とくに高齢者に多く見られるタイプのネフローゼ症候群の原因となる病気です。
急性に発症する微小変化群ネフローゼと異なり、いつの間にか発症しているという経過を示すことが多い病気です。
蛋白尿や血液中のタンパク質の低下(低タンパク血症)も、ネフローゼ症候群の診断基準はみたしているものの、軽度であることが多く、腎機能も急激に悪化することはありません。
しかし、コルチコステロイドの有効性はほぼ半数程度しかなく、ステロイドの効果が期待できない患者さんでは、免疫抑制薬(さきほどのシクロスポリン)や蛋白尿を減少させる効果が期待される降圧薬、食事療法など複数の治療法を組み合わせて治療します(集学的治療)。
この病気では、悪性腫瘍を合併していることがあります。
腎臓病の発症に悪性腫瘍と関連した免疫のメカニズムが関連されていることが想定されます。
ですので、この病気が疑われた際には、全身のどこかに悪性腫瘍をもっているおそれがあるため、可能な限り検査をすることが勧められます。
"膜性"とは、この病気の患者さんの腎臓の組織を顕微鏡で観察したときに、糸球体を構成する血管の壁が分厚くなっているためについた名称です。
分厚くなって壊れた糸球体の血管からタンパクが漏れ出ていると考えられています。
高頻度に再発を繰り返す患者さんもいて、こうした患者さんに、微小変化群ネフローゼにも用いられるリツキシマブが使われることがあり、ある程度効果があることが示されています。
最近、この病気では血液中にホスフォリパーゼA2受容体抗体というタンパク質が高頻度に検出されることが明らかとなりました。
これまでは腎臓の組織を採取して観察しないと正確な診断が得られませんでしたが、このようなマーカーの存在によって、血液検査で診断することも可能となってきています。 - 膜性増殖性腎炎
ネフローゼ症候群と急激な腎機能の悪化を示す病気です。
腎臓の組織を調べると、糸球体の中の細胞が増加して、正常な血管の壁の構造が破壊されています。
ほかに原因となる病気が存在しなくて、この病気を発症すること(原発性といいます)は珍しく、他の膠原病や感染症などを調べる必要があります。
治療法は、原発性ではコルチコステロイドや免疫抑制薬の使用が行われていますが、完全には確立されていません。
他の疾患に合併して見られている場合(続発性とか二次性とかいいます)、合併している病気を治療することで改善することもあります。 - 糖尿病性腎症
長期間にわたり糖尿病のコントロールが不良であった場合に発症してきます。
同時に、網膜症(眼底出血などの目の病気)と神経障害(足のしびれや感覚の低下)が見られることが多く、腎臓とこれらの合併症を併せて糖尿病三大合併症、三主徴(トリオパチー)と呼ばれることがあります。
糖尿病の患者さんで、網膜症や末梢神経障害が既に認められ、糖尿病歴が長いことや、大量の蛋白尿を認めるなどの特徴があれば、恐らく糖尿病性腎症であり、明らかな治療法が確立されていない進展した糖尿病性腎症の治療は確立されていないので、腎生検を行うことは希です。
しかし、病理組織の結果では、糸球体の血管と血管を束ねている組織(メサンギウムといいます)が増殖して、糸球体の血管が部分的に固まって潰れてしまうような病変(結節性病変などと呼ばれます)が糸球体に部分的にあるいは、全体的に生じ、その部分から大量のタンパクがリークしていると考えられています。 - 巣状糸球体硬化症
- その他の原因によるネフローゼ症候群
4)急性糸球体腎炎
急性糸球体腎炎は多くは感染に引き続いて起こる腎臓病です。
主におかされる場所は腎臓の中の糸球体で、血尿、蛋白尿を認めます。
また、四肢や目の周り(とくにうわまぶた、上眼瞼といいます)にむくみを生じ、血圧は高くなります。
感染で特に多く、有名なのは溶連菌感染でこれは溶血性連鎖球菌という種類の細菌です。
細菌が直接腎臓に感染するわけではなく、感染は咽頭や扁桃に起こり、この感染によって引き起こされた免疫反応が腎臓に波及して起こります。
溶連菌感染後の糸球体腎炎では高血圧や頭痛を高頻度で認め、これは腎臓の障害により、体内にナトリウムが溜まって生じると考えられています。
このため、もとの溶連菌の感染は、腎炎発症の10〜2週間前に起こっていることが多く、上気道の炎症は腎炎発症の時点では改善していることが多いです。
治療は入院して安静にし、減塩食を食べながら、血圧をコントロールします。
通常はコルチコステロイドや免疫抑制薬を使用することなく改善し、後遺症も特に残さないことが多く、改善までは通常2週間から1ヶ月程度、血尿など検尿の異常のみが半年近く持続することがあります。
また、中には重症化する患者さんもいるため、注意が必要です。
5)急速進行性腎炎症候群
それまで腎臓にほとんど問題の無い方が、数日から数週間のうちに末期腎不全にいたることがある腎炎です。
最重症の糸球体腎炎ですので、治療は入院治療が必須です。
感染症や膠原病などの免疫が関与して糸球体腎炎を発症します。
この中では、好中球という種類の白血球に自己抗体ができる(抗好中球細胞質抗体-Anti-neutrophil cytoplasmic antibody: ANCA-アンカと呼ばれます)血管の病気を起こしている人が多く、大量のコルチコステロイドと免疫抑制剤による治療が必要です。
このANCAが関連する病気は全身に症状を来すことがあり、全身症状とANCAの型などによって3つの疾患(顕微鏡的多発血管炎microscopic poly-angititis, MPA、多発血管炎性肉芽腫症、好酸球性多発血管炎性肉芽腫症)があります。
また、肺と腎臓に共通して存在するコラーゲン線維の一部に対して抗体ができる抗糸球体基底膜抗体症候群という病気もあり、この病気では肺に大量出血を来すこともあります(グッドパスチャー症候群という病気です)。
また、全身性エリテマトーデス(詳しくは膠原病の項をご覧ください)などの膠原病、細菌が血液に入ってしまう菌血症や敗血症、原因不明のものなどあります。
これらの病気では腎臓の内部に著しい炎症が起きており、糸球体の正常構造が激しく破壊されています。
いずれも長期(2−4週間以上)は入院を要する重大な疾患があります。
6)慢性糸球体腎炎
慢性糸球体腎炎は検診で血尿や蛋白尿の異常を指摘されて見つかる疾患です。
本邦において最も多いのはIgA腎症という疾患で、腎臓の糸球体に自身の抗体の一つであるIgA(免疫グロブリンA)というタンパク質が沈着して発症します。
従って、IgA腎症を正確に診断するためには腎臓の組織を採取して、調べる必要があります。
検尿で血尿を指摘されるだけくらいの軽症の方から、蛋白尿やネフローゼ症候群、末期腎不全となるほどの重症の方まで、様々な患者さんがいます。
また、いつもは症状が軽微か、ほとんど無症状であっても感冒やワクチン接種などの後に急に蛋白尿や血尿の増悪を来すこともあります。
軽症・無症状であってもIgA腎症は長期観察で約半数の患者さんは血液透析などの腎代替療法が必要となる末期腎不全にいたるおそれがあるとされており、きちんと診断をうけ、治療を行うことが重要です。
我が国では、末期腎不全から血液透析となる原因疾患の第二位となっていますが、以前に比べて減少傾向が続いており(1980年代前半までは原因の第一位を占めていました)、これは治療法の進歩によるところが大きいと考えられています。
IgA腎症の治療には、抗血小板薬や降圧薬などのほか、病気の勢いが強い場合にはコルチコステロイドの使用や、扁桃腺を摘出してステロイド大量療法を行う扁摘パルス療法などがあります。
とくに後者は本邦で盛んな治療法で、早期に治療を行うことで、寛解や重症化を防ぐことが可能です。
薬物以外の治療では、食事や生活指導など慢性腎臓病と共通の部分が多いため、そちらの項を参考にしてください。
腎生検について
腎生検とは腎臓の組織を採取して行う検査です。
入院で行う必要があるので、当院で実施はいたしませんが、生検が必要と判断された場合には、腎生検が可能で実績のある医療機関にご紹介いたします。
入院期間はおよそ1週間程度で、学生や仕事をされている方では、夏休みなどを利用して検査をうけるケースが多くなっています。
腎生検の実際としては、入院後翌日、空腹時に検査衣などに着替えて、検査台にうつ伏せになり、皮膚消毒の上、背中側にある腎臓を超音波で見ながら局所麻酔の上、組織を長い針を使って採取するという方法で行います(経皮的超音波下腎生検)。
針によって採られた腎臓はシャープペンの芯くらいで長さは1cm程度です。
1回の腎生検では2−3本の検体を採取します。
得られた検体は、その後、組織が壊れないよう液体で処理し、更に薄くスライスして硝子に貼り付け、特殊なインクを使って染色し、診断に使用します。
7)糖尿病性腎症
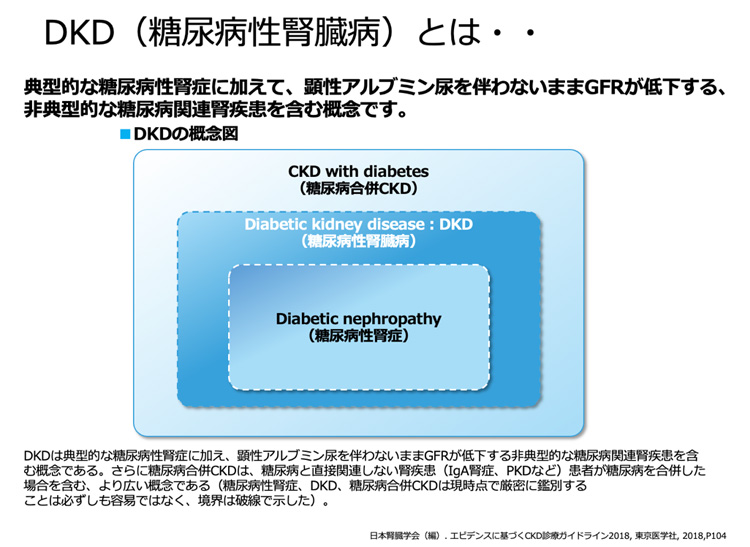
現在、透析となる原因の第一位となっています。
ネフローゼ症候群の項でも述べたとおり、典型的には長期の糖尿病患者さんで大量の蛋白尿を来すことが多いとされていますが、最近では蛋白尿が非常に少ないか、あるいは全く見られない場合もあり、しかもさほど糖尿病のコントロールが悪くなくても血清クレアチニンが上昇し、徐々に腎機能が悪化してゆく患者さんが増えています。
こうした患者さんは、蛋白尿が極めて多い糖尿病性腎症の患者さんと区別して「糖尿性腎臓病DKD」と呼びます。
このような患者さんでは、糸球体の病変はさほど重症ではないのですが、血管の硬化が進んで、糸球体まで血液が充分に届かないため、糸球体の数は脱落していきます。
厳密には、糖尿病で大量蛋白尿を示す疾患(糖尿病性腎症)は広義の糖尿病性腎臓病の一部に含まれます。
現時点で、糖尿病性腎症そのものを治療する特効薬はありません。
なるべく早期から治療や指導を行って、それ以上症状が進まないようにすることが重要です。
最近では、薬物療法として糖尿病性腎症の進行速度を緩やかにする可能性のある薬も発売されてきています。
一つ目は、尿糖の腎臓での再吸収を抑えて腎機能を保護するSGLT2阻害薬(Sodium Glucose Transporter 2)というお薬が発売され、良好な成績が発表されています。最近では、糖尿病性腎臓病以外に腎炎の患者さんにも保険適応となり用いられています。
また、糖尿病性腎臓病の新しいお薬としてフィネレノン(ケレンディア®)というお薬が発売になり、良好な成績が発表されています。こちらはアルドステロンという体内の副腎という部位で作られるホルモンの作用を弱める薬です。
これまでも同様のホルモン剤は使用されてきていますが、いくつもある他の副腎ホルモンにも反応性があり、副作用の原因に繋がることがありました。
今回、使用されることになったフィネレノンは他の副腎ホルモンと交叉反応を起こしにくい薬剤であり、副作用が少ないだけでなく腎臓そのものが破壊されることを抑える作用があることが明らかになってきています。
8)腎硬化症
この病気は透析になる末期腎不全の原因として、現在第三位になっています。
糖尿病は一位ですが、最近末期腎不全に至る患者さんの増加割合は徐々に勢いを失ってきており、以前ほどの増加率ではなくなってきています。
第二位の慢性腎炎についても、年々減少傾向を示してきています。
これら、二つの病気に対して、腎硬化症から末期腎不全にいたる患者さんは、一定の割合で増加してきています。
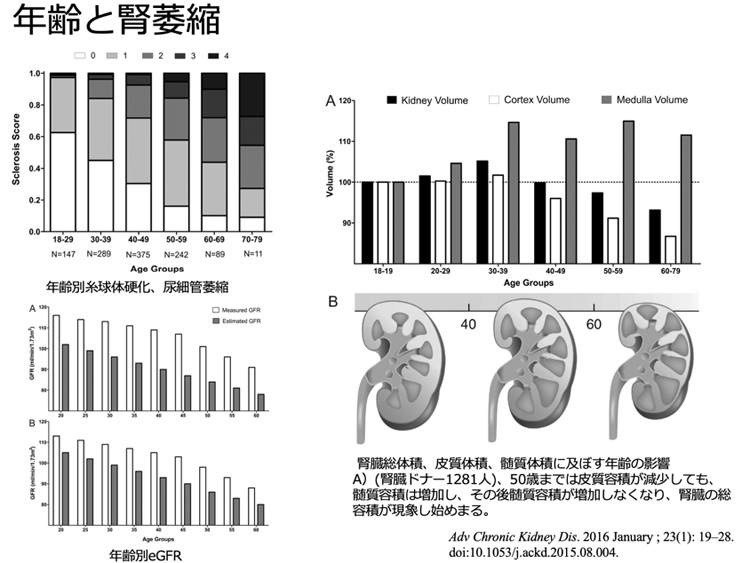
糖尿病性腎臓病のところでも述べましたが、腎臓とは多くの血管から成り立っている臓器です。全身の血管が年齢を経ることにより、動脈硬化に陥るように、腎臓も年齢を経ることによって血管が硬化し、血流が低下していきます。
これによって、血行が届かなくなった糸球体は徐々に破壊され、数が減ってゆきます。
ちょうど毛髪が年齢によって少なくなっていくことに似ています。
この硬化のプロセスは高血圧や高コレステロール血症などがあると早くすすむことがわかっています。
とくに血圧のコントロールは重要で、糸球体は血液を濾過して尿のもとを作っていますが、この濾過の効率に作用しているのが糸球体内部の圧力です(濾過圧)、濾過圧は高ければ高いほど、尿のもとが作られる量がふえますが、そのままにしておくと、圧力によって糸球体そのものが潰れて言ってしまいます。
数多く潰れた腎臓は硬く小さくなって、エコー検査などをしても小さくなってきてしまいます。
これが、腎硬化症の病態の中心的なプロセスであり、最初ひとつの腎臓に100万個近く存在した糸球体はだいぶ数が減ってきてしまっています。
しかし、一方で糸球体の硬化は腎炎や糖尿病と異なり、悪化する速度が比較的ゆっくりなので、血圧のコントロールや生活習慣病に使われるお薬、生活習慣の改善によって、悪化が進む速度もゆっくりとさせることが考えられます。
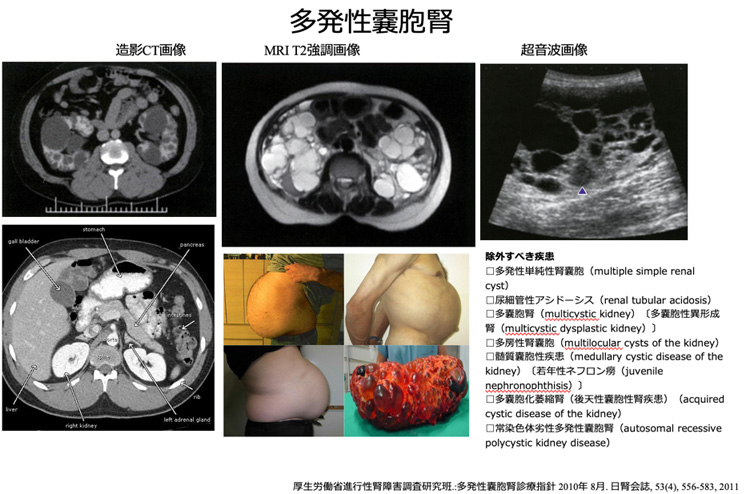
9)多発性嚢胞腎
嚢胞とは中に体液をとじこめた袋状の構造物であり、とくに大きな病気のない人でも、腎臓や肝臓の中に一つ二つできることがあります。
しかし、この多発性嚢胞腎という病気は嚢胞が同時に多数腎臓や肝臓に形成され、年を経るごとにその数や大きさが増加し、徐々に腎臓や肝臓の機能している部分を圧迫してながら破壊してゆきます、この課程が進行すると嚢胞で満たされた腎臓や肝臓は腹部一杯に広がります。
この疾患の発生には遺伝子の異常が関連しており、優性遺伝(メンデルの法則に従って遺伝)形式で遺伝しますが、孤発例といって、身内に一切同じ病気がないにもかかわらず、発生する場合もあります。
この病気が進行すると、腎機能は悪化し、血液透析が必要となる末期腎不全にまで至ります。
さらに、それのみならず嚢胞の増大はとどまらず腹腔(お腹の中)内の様々な臓器を圧迫するようになります。
このため、食事を多くとれなくなったり、便秘となったりすることもあります。
また、腎臓や肝臓以外の臓器に合併症がみられることも知られています。
一つは脳動脈瘤で、こちらはくも膜下出血の危険がありますので、定期的な検診が必要で、破裂の危険があると考えられる場合には、外科手術の適応となります。
もう一つは憩室です。憩室とは腸管の壁の一部が外側にポケット状に飛び出したものです。
出血や憩室炎(中で細菌が発育して、炎症を起こすこと)を来すこともあります。
これまでこの疾患に対する治療法は確立されていませんでしたが、最近になって新しい薬剤が登場し、使用されるようになってきています。
10)その他
そのほか慢性腎臓病の原因となる疾患は数多く存在しています。
薬剤に伴って腎機能が悪化し、そのまま慢性腎臓病へと至ることもあります。
鎮痛剤は長期の使用によって、腎血流量が低下し、急性の腎不全を来すこともありますが、慢性的な血流不足は慢性腎臓病へと進展し、末期腎不全から透析に至ることもあります。
抗がん剤などの薬剤も薬剤そのものの作用や、免疫を介した腎臓への作用(免疫再構築Immune Reconstitution SyndromeでIRSアイリスと呼ばれています)により急性腎不全や慢性腎臓病に至ることもあります。
お子さんの場合、先天的な腎臓の異常(Congenital Anomalies of the Kidney and Urinary ReactでCAKUTカクートと呼ばれています、日本語の正式名称は先天性腎尿路異常です)による腎機能の異常が多くいらっしゃいます。
ほかに、二つの腎臓が一つに癒合してしまっている馬蹄腎や腎臓の中の尿が通過する管が拡張してしまう海綿腎などが知られています。
お子さんが小さいうちは小児科のお世話になりますが、成人にさしかかってくると多くは泌尿器科的な病気に分類されます。
先天的な病気、特に形態の異常を伴う場合には、薬や手術で正常にもどすことは難しいため、慢性腎臓病の時期を上手にコントロールしてゆくことが、腎機能の悪化を防ぐために重要です。
当院ではこうした患者さんのサポートも行ってゆきます。
とくに小児期から青年期にうつる際には、注意が必要なことがあります。
膠原病や自己免疫疾患によって腎臓病を来すこともあります。
このような場合、慢性腎臓病の治療と併せて、もとの病気の治療を行ってゆくことが大切です。
遺伝性の疾患で腎機能が悪化する方もいらっしゃいます。
難聴や目の異常、腎機能障害を合併するAlport症候群(アルポート症候群)や先天性に酵素を欠損したことによって、手足の激痛や脳血管疾患、腎臓病を来すファブリー病など数多くの疾患が知られています。
慢性腎臓病(CKD)の
程度(病期)分類
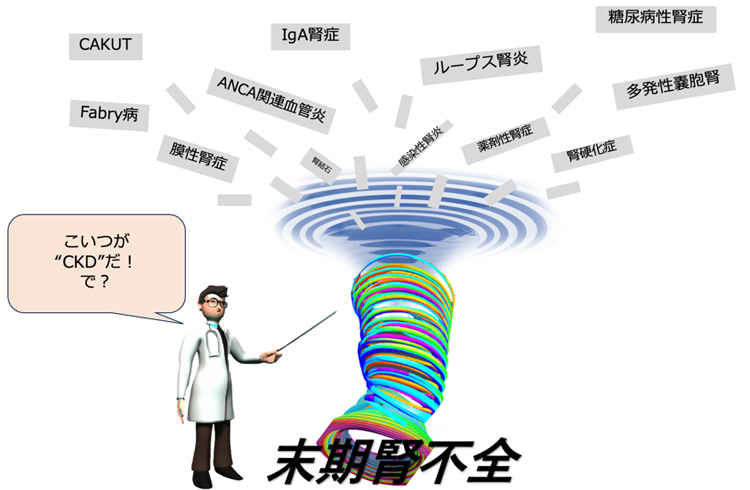
一口に腎臓が悪いと言っても、そこには程度があり医療の内容や生活上の注意は残された腎機能によって異なります。また、少し腎臓が悪くなると、そこから急激に進行することもありますが、ある程度ゆっくり進行する場合が多いです。
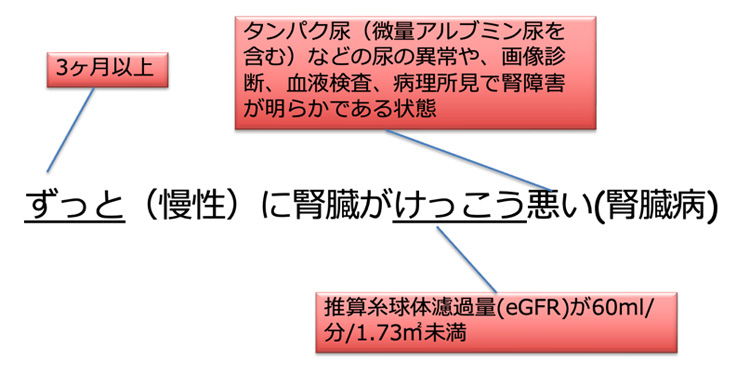
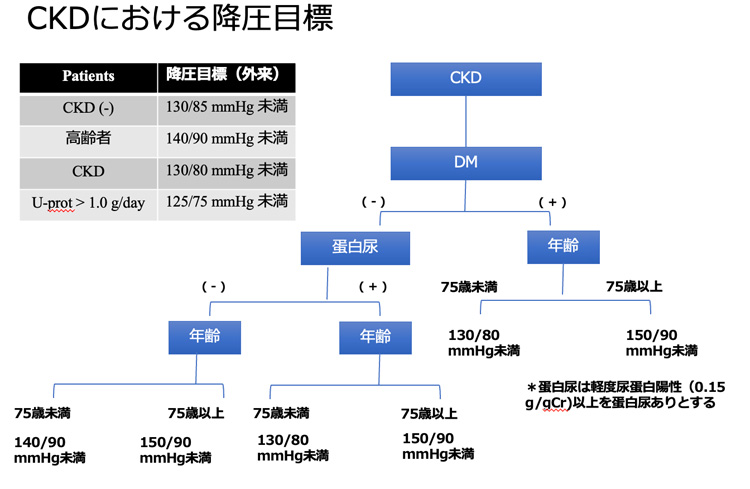
この時期を慢性腎臓病(Chronic Kidney Disease; CKD)と呼び、日本腎臓学会からはその定義が示されています。
腎機能の低下は基本的に血液中のクレアチニンという数値で評価します。
このクレアチニンというのは、筋肉中に含ませている酵素で2%は血液中に漏れています。
この血液中のクレアチニンは腎臓(尿)にしか捨てられないため、腎機能が悪くなると血液中で上昇してきます。
ただ、最初に述べたように、腎臓を初め、臓器には予備力が備わっているため、最初は腎臓がいたんでも、クレアチニンは上昇してきません。
さらに、同じクレアチニンでも、年齢が上がってくるにつれて、臓器は老化し、機能が落ちてきます。
そこで、この機能をより見やすくしたのがeGFRです。
3ヶ月を超えてeGFRが60を下回る、またはある程度の蛋白尿が持続して認められる場合はCKDと定義されます(ほかに、これらに異常が無くても形態的に明らかな形態の異常や腎臓病が存在する場合も含まれます)。
ほとんどの腎臓病はこのCKDの時期を経由するため、この時期をいかに上手に過ごすかで、その後の腎機能の予後(これからどうなってゆくか)が大きく変わってきます。
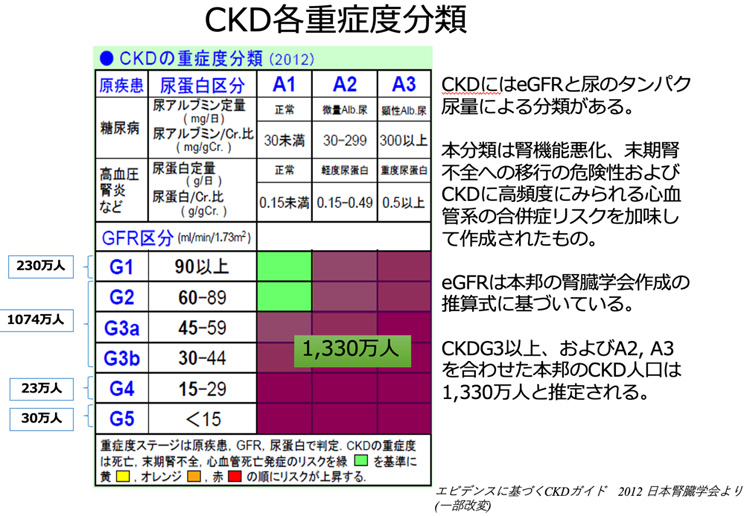
図に示すのは腎臓学会が示しているCKDの分類です。
色が濃くなるほど透析となるリスクが高くなり、同時に心臓や血管の病気の発症リスクも上がります。

腎臓病の症状
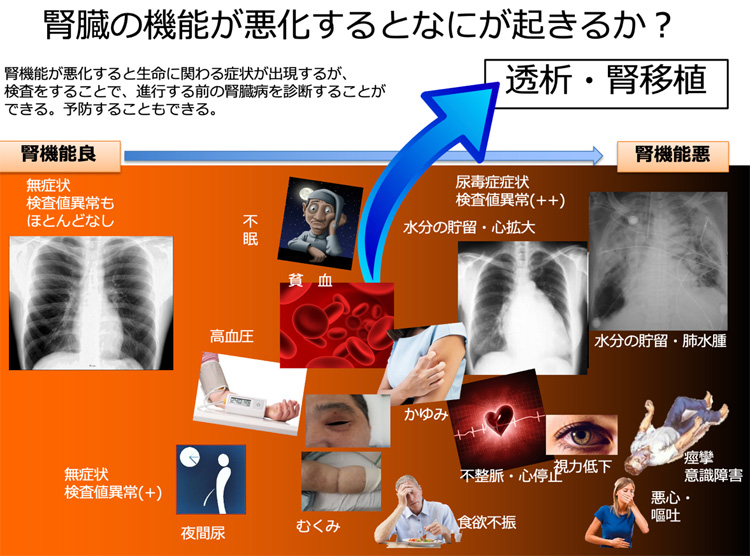
腎臓は沈黙の臓器といわれています。
初期には全く無症状で、検診だけで異常を指摘されるということがよくあります。
しかし、腎臓病には多くの種類があり、初期から症状が出る場合もあります。
代表的な症状は以下のようです。
1)尿が泡立つ
通常、尿にタンパク質がでることはありません。
ところが、腎臓病では蛋白尿が見られることがあり、こうした場合尿の泡立ちがひどくなることがあります。
2)浮腫(むくみ)
腎臓が悪いと体がむくむことがあります。
特に1日で3g以上(通常は"0"です)のタンパクが尿中に見られる場合、血液の中のタンパク質の濃度が低くなり、血管の壁から周囲の組織に血液中の水分が浸みだしてきます。
血液中のタンパク質は肝臓で毎日合成されますが、大量の蛋白尿が出ると、製造が追いつかなくなり血液中のタンパク質の濃度が著しく低下します。
この場合、浮腫は両方の脚を中心に丸太のようにむくみ、体重が毎日何キロも増え、次第に尿がでなくなってきます。
この状態をネフローゼ症候群といい、放置すると急性腎不全や生命に関わる場合があるので、至急受診が必要です。
ここまで蛋白尿が悪くなくても、腎機能が悪化すると、体内の塩分や水分の排泄がうまくゆかなくなり、下肢や上まぶたのあたりのむくみが目立つようになります。
むくみは朝にはまぶたが、夕方には下肢を中心に目立つようになります。
3)高血圧
腎臓がわるくなると塩分や体液が体にたまる傾向となり、血圧が高くなります。
逆に、血圧が高くなっても腎機能が悪化してくることがあるので要注意です。
4)夜間尿
腎機能が悪くなってくると、夜中に尿意を催してしばしば目が覚めてトイレにゆくことが多くなります。
この症状は夜間尿と呼ばれ、腎臓が悪くなってもみられる症状です。
夜間尿は腎機能の問題以外にもアルコール摂取や過活動膀胱、男性ですと前立腺肥大などでも見られることがあります。
腎臓の機能が悪くなって夜間尿が見られる原因は、尿の濃縮がうまくゆかなくなることが原因です。
腎臓は尿を作る臓器ですが、逆に水分や塩分の摂取がない場合、体の中に水分を保つ役割もしています(脱水気味だと濃い尿がでることがありますよね)。
腎臓の機能が弱ると、水を体にとどめる機能も落ちるので、夜間にも尿が増えるようになります。
5)不眠

あまり知られていませんが腎臓が悪くなると眠りが浅く、充分に眠れないなどの症状が早期に見られることがあります。
これは、前述の夜間尿とも関連している場合もあります。
6)倦怠感・疲労感・息切れ
腎臓が悪くなると貧血がすすんだり、体に水がたまるなどして、少し前まで平気で登れていた坂道や階段、歩行などで疲れやすくなったり、息切れを自覚したりするようになります。
さらに体にたまった水が手足のむくみだけで無く、胸の中に水がたまったり(胸水)やお腹に水がたまる(腹水)ことがあります。
胸に水がたまると肺を充分に膨らませることができなくなるため、横になると息が苦しくなり、座った姿勢で無いと眠れなくなったり(起座呼吸:きざこきゅう)、血中酸素飽和度を測定すると低下したりすることがあります。
7)動悸・不整脈
過剰なミネラルが体にたまることや、水分が過剰になることで不整脈や動悸を自覚することがあります。
特に"カリウム"というミネラルが血液中で過剰にたまると、心臓が止まってしまうような悪性の不整脈が現れることがあるのでこのような症状が見られたときには要注意です。
8)食欲不振・嘔気・嘔吐
腎臓の機能がかなり悪くなってくると、本来、尿に捨てられる筈の体内の廃棄物(尿毒素)が血液の中にたまり、食欲が無くなってきます。
さらに進行すると吐き気や嘔吐をしてしまうこともあります。
女性の患者さんはときどき「つわりのときのよう」とおっしゃる方もいます。
9)口臭・嗅覚過
尿毒素がたまると吐いた息の中にも毒素の一部が混ざるようになります。この結果、アンモニアのような口臭が出現することがあります。
また、特定の食品のにおいが気になって気分が悪くなったりすることもあります。
10)筋肉の痙攣・脱力
ミネラルのバランスが崩れたり、尿毒素がたまったりすることによって、筋肉が痙攣したり逆に力が入らなくなったりすることがあります。
11)視力の低下
腎機能が悪い状態が長期間持続すると腎性網膜症という尿毒素による眼底の障害が生じ、視力が急に低下することがあります。
また、高血圧が原因となって、眼底に出血したりすることもあります。
腎機能が悪化して、透析や移植となった後もこうしたことが原因で起きた視力の低下は改善することがありませんので注意が必要です。
12)意識障害・傾眠
さらに腎機能が悪化すると、うとうとと眠気を感じるようになります。この状態を傾眠傾向(けいみんけいこう)と呼びます。
さらに進行すると、意識が無くなり、昏睡状態となってしまうこともあります。
生命に危険の迫った症状なので救急での受診が必要です。
腎機能が悪化しないために
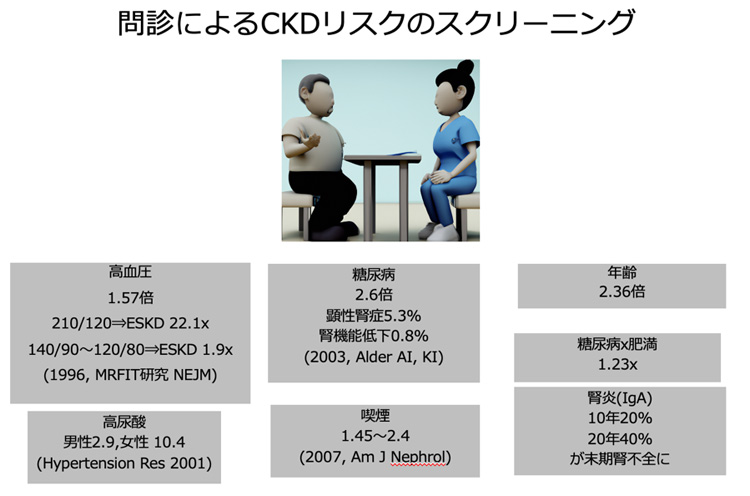
腎機能が悪化しないためにまず、重要なことは検診などで指摘された腎機能の異常がどんな原因によるかをまず知ることです。
これによって、治療法と予後を考えることができます。
原因として糸球体腎炎が疑われた場合、その腎炎がどのようなタイプのものであるか、さらに腎臓の病理組織を調べてステロイドや免疫抑制剤などの治療効果が期待できるかを調べることが重要です。
腎生検という方法があり、これには入院が必要ですので、大学病院など高次医療機関へ紹介します。
糖尿病やその他の生活習慣病が原因の場合には、もとの病気を積極的に治療します。
栄養や生活習慣の改善、お薬の使用など様々な治療を組み合わせることによって、早期であれば腎臓に起きている障害を軽減させることが可能です。
現在のところ、残念ながら「これさえ飲めば腎臓がなおる!」という特効薬はありません。
ただし、最近ではお薬の発達により、その進展速度をかなり落とすことが可能となってきています。
また、食事や栄養指導でもかなり以前とは異なってきています。
これらを積極的に組み合わせて治療することで末期腎不全への進展は期待することができます。
腎臓病に関連した合併症
腎臓に障害があると、様々な合併症を来すことが知られています。
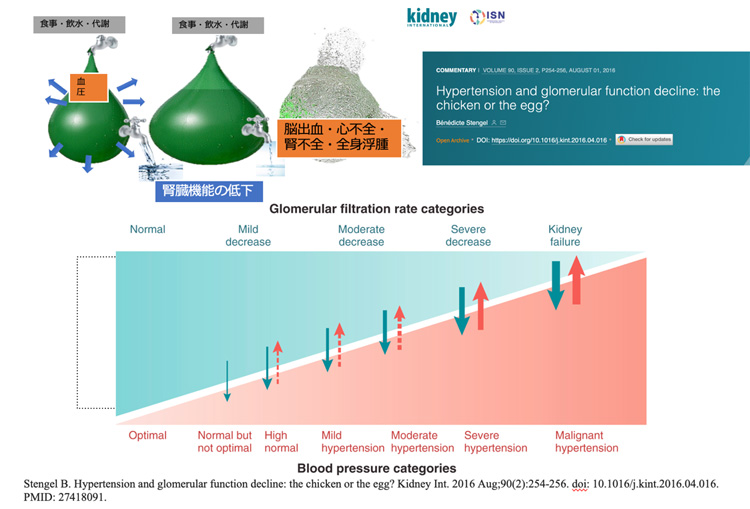
一つ目は高血圧です。腎機能が悪くなると高血圧を合併することが多くなります。
これは、体内の余剰な塩分や水分のコントロールができなくなってくるからと考えられています。
同時に高血圧があると腎機能が悪化します、腎臓の中の血管が廃絶することがその原因とされ、血圧が10mmHg上昇するごとに透析になる腎臓病患者さんが20-30%程度増加してゆきます。
二つ目は心臓病や脳卒中など血管の病気が増えることです。
腎臓病があると男性も女性も心血管病の発生率が3倍高くなることが知られています。
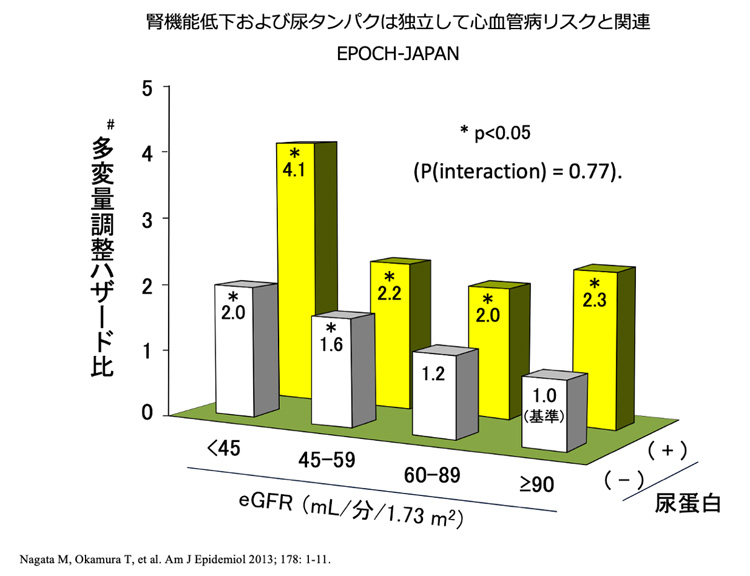
実際に慢性腎臓病の患者さんは1,330万人(2012年調査)も居ますが、この患者さんのうち、腎機能が悪くなってくる人の全て末期腎不全に至るわけではなく、途中で心臓病や血管の病気で亡くなったり、障害を負う人が多く、透析の患者さんは、全CKDの2.7%程度です。
これには、腎臓が悪化した原因となる病気が関与していることもありますが、先述の高血圧の合併も大きく関与している恐れがあります。
この事実をよく知っていれば、予めリスクを避けるための対策をとることができます。
三つ目は貧血です。
腎臓は赤血球の成長を助けるホルモンを作っています。
赤血球は毎日作られ、古くなった赤血球は毎日壊され、結果、現在の採血検査で見られる赤血球やヘモグロビン(血色素)の数となっています。
腎機能が悪化すると、この赤血球の製造過程がうまく進まなくなるため、結果的に貧血が生じます。
ですので、このCKDに合併した貧血は鉄剤やレバーやほうれん草など鉄を多く含む食品を食べても、それだけでは改善しません。
CKDに合併した貧血は、貧血そのものの動悸や疲れやすさ、倦怠感などの症状だけではなく、心臓病や腎臓病そのものが悪化することも示されています。
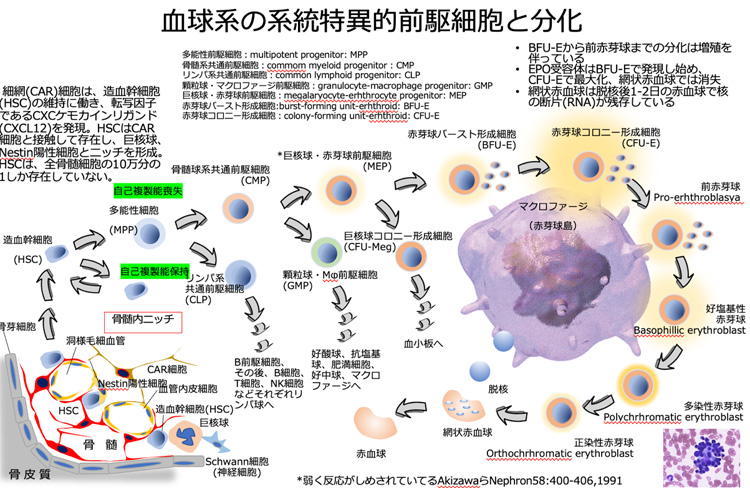
このホルモンの名前はエリスロポエチンという名前です。
現在では、このホルモンを注射したり、増やしたりする薬がありますので治療することが可能です。
四つ目は骨や筋肉が弱くなることです。
腎臓の機能が悪化するとビタミンDが増えなくなります。ビタミンDは肝臓で作られ、腎臓や皮膚で加工されてはじめて機能を発揮するホルモンの一種です。
このホルモンは骨の代謝や筋肉の活動を司る機能をもっており、骨や筋肉の新陳代謝や骨の原料となるカルシウムやリンを体の中に保つ働きがあります。
このホルモンが欠乏するとカルシウムを体の中に保つことが難しくなり、血液の中のカルシウムの濃度が下がってきます。
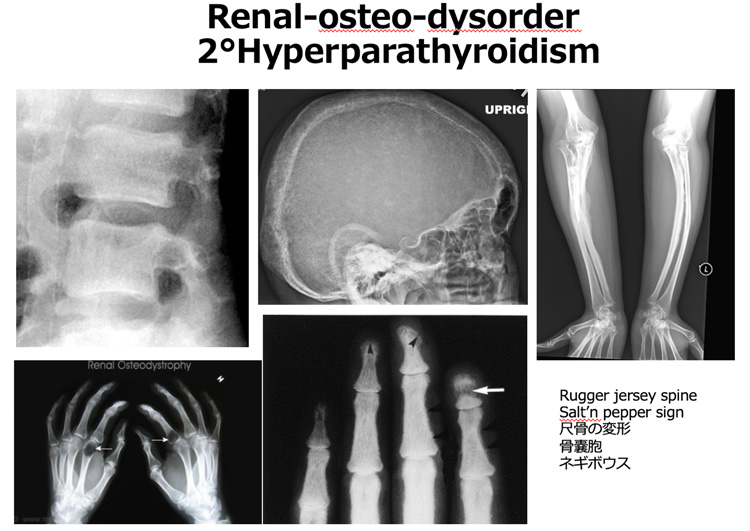
血液のカルシウムは生命を維持するのに欠かせないため、今度は骨の中からカルシウムを溶かして血液の中のカルシウムを維持しようとします。
このため、骨は弱くなり薄くなってゆきます。
ビタミンDは骨のもう一つの原料となるリンの吸収にも関わっていますが、リンについてはあらゆる食品に含まれているため、また、腎臓の機能がかなり悪くなってくると尿の中にリンを捨てることができなくなってくるため、血液の中のリンは逆に上昇してきます。
五つ目はお薬に対する抵抗力の低下です。

クリニックで出される通常の内服薬や点滴、抗がん剤治療で用いられるような強力な薬から、サプリメント、健康食品などは体に入った後に暫くして体内から排泄されます。
体からの出口は、肝臓で代謝されて尿や便に排泄されたり、腎臓を通して直接尿に排泄されたりします。
腎機能が低下していると、こうした薬の代謝や排泄が悪くなり、通常では起こらないような思いがけない副作用が出ることがあります。
こうした副作用は薬そのものや代謝・分解された薬の成分が体内にとどまる時間が長くなったり、血液に含まれる濃度が著しく増加することによって発生します。
また、しばしば使用している鎮痛薬や抗菌薬などで腎臓が急に悪くなることがありますので要注意です。
最後は寿命に関わる問題です。
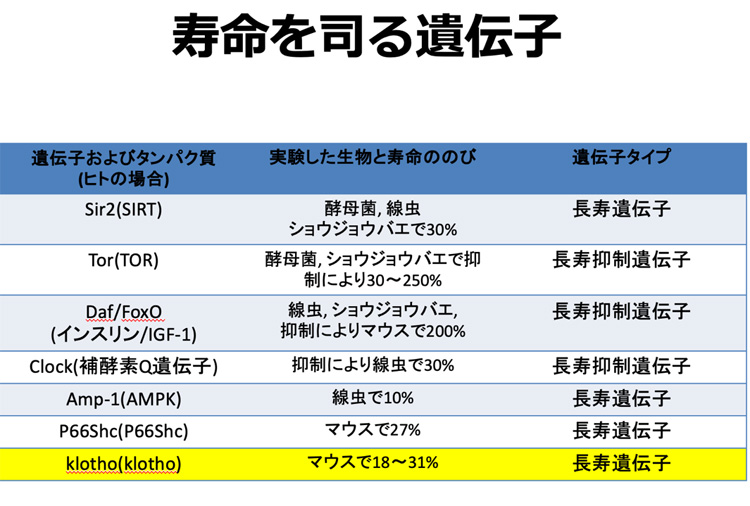
先ほど、骨の代謝のところでも述べましたが、腎臓の悪い方は体の中にリンがたまりやすい傾向となります。
このリンの蓄積は細胞や血管の老化に、ひいては人体そのものの老化に関わっていることが知られています。
リンを多く含む食品を長期間与えた動物は老化が急速に進行して死亡することが実験的にも示されており、逆のリンを腎臓から排泄させるタンパク質の設計図は長寿遺伝子として知られています。
腎臓の健康を保つことは、人体全体の生命保護に関わっています。
こんな患者さんは受診をお勧めします
このように人体の健康と長寿にかけがえの無い役割を果たす腎臓を守るための診療を当院では行って参ります。
当院では以下のような患者さんの受診をお勧めします。
- 健康診断で尿タンパクや尿潜血を指摘された
- 健康診断で腎機能の異常(尿素窒素、血清クレアチニン、eGFR)を指摘された
- 身内に腎臓が悪い方がいて気になる
- 顔や体がむくみがちである
- 高血圧や高コレステロールを指摘された
- これまで治療を受けていて、専門医の外来診療を希望している
全身疾患と腎臓病
糖尿病でもそうですが、腎臓病は他の疾患に合併して現れることがあります。
以下に、腎臓病を合併してくるおそれのある病気を挙げます。
これらの疾患による腎臓病も当院で診療することが可能です。
- 糖尿病
- 高血圧
- 高コレステロール血症
- 肥満
- 肝臓病
- 各種膠原病
- 妊娠
腎臓ドック
ご自身の腎臓の機能が気になる方、身内に腎臓病の患者さんがいらっしゃる方、さらに詳しくご自身の腎臓病について知りたい方を対象に保険診療外で腎臓ドックを受けることができます。
腎臓ドックには以下のような内容が含まれています。
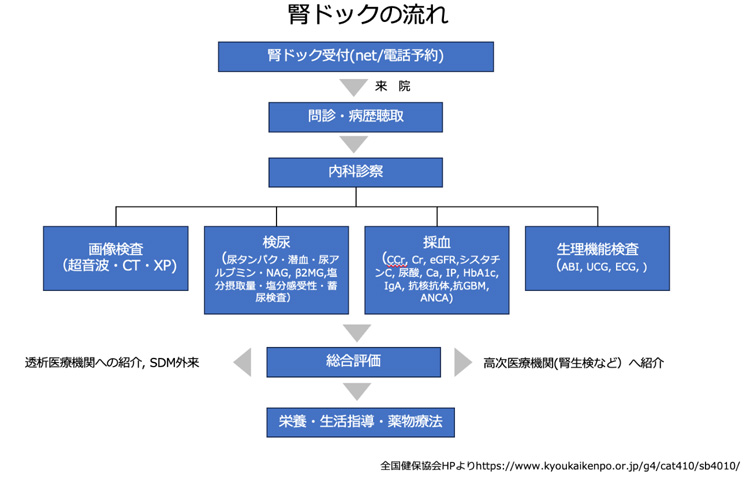
- 採血検査
血清クレアチニン、尿素窒素、eGFRなど一般的な腎機能検査の他に筋肉量に左右されない検査項目であるシスタチンCやクレアチニン・クリアランス検査が受けられます。
また、腎臓病の原因疾患となる糖尿病[HbA1c、糖化アルブミン(GA)、OGTT検査]や動脈硬化のスクリーニング検査(各種コレステロール検査)、膠原病や血液疾患のスクリーニング項目も含まれます。 - 検尿検査 通常の蛋白尿、血尿のほかに尿中微量アルブミン。
- 腎臓の詳しいエコー検査
- 腎臓CT検査
- 腎臓病合併症検査
- 診断と治療方針
- 栄養指導・生活指導
浮腫(むくみ)外来
腎臓病はむくみがしばしば認められます。しかし、むくみ(浮腫)は他の原因でも出現することがあり、当院ではこれらの鑑別と治療を行っています。
腎臓病では、蛋白尿や腎機能の低下のために皮下に水分が貯留してむくみを生じます。
主に膝から下の向こうずねや目の周りに浮腫を認めることが多いです。
ほかに、心機能が低下した場合も下肢からの静脈のくみ上げる力が弱くなるため、下肢の静脈がうっ滞し、血管内から水分が漏れ出してむくみを生じます。
また、下肢の静脈血栓症などでもむくみを生じます。こちらも静脈のうっ滞が原因となりますが、左右差がみられる特徴があります。
腹部や骨盤、四肢の付け根のリンパ節の腫脹やその他の腫瘍がみられる場合にもむくみが生じます。
さらに低栄養やアレルギー、甲状腺機能低下症などの内分泌疾患も浮腫の原因となります。
希に遺伝性の疾患が原因となって浮腫をきたすこともあり、当院ではこれらの浮腫の原因を特定し、外来で治療を行うことができます。